ملانوما سرطان خال های سیاه پوستی است. معمولا تصور می شود که از سرطان های نادر است. تا مدتی قبل میزان شیوع آن در امریکای شمالی نسبت یک در ۱۵۰۰ بود، ولی متأسفانه این نسبت دارد بالاتر می رود. معمولا اشخاص سالم در دوران اولیه عمرشان به این عارضه مبتلا می شوند. بهتر است این بیماری را با شرح یک مورد از آن بررسی کنیم و روی این بیمار بحث کنیم.
ناتالی خانم ۲۴ ساله ای بود که در میانه ی تدارک مقدمات عروسی اش متوجه وجود یک جوش در ناحیه ی شقیقه اش شد، وقتی که در چند ماه بعد این جوش تغییراتی در اندازه و رنگ نشان داد او مراتب را با پزشک خود مطرح کرد. پزشک او فکر نمی کرد که این عارضه پوستی چیز مهمی باشد و اقدامی فوری را بطلبد. ناتالی ازدواج کرد و باردار شد و این جوش را نادیده گرفت. ناتالی می گوید: این جوش رشد می کرد و بزرگتر می شد، در این مرحله حالا او یک مادر ۴۱ ساله بود که فهمید این جوش بیشتر شبیه یک خال سیاه است. پزشک او با این که هنوز نگران نبود موافقت کرد او را به یک جراح معرفی کند. در جون ۲۰۰۱ تصمیم گرفت این خال سیاه را بردارد و بخواهد آن را مورد بررسی های آسیب شناسی قرار دهند. تشخیص پاتولوژیست، ملانوما بود، به عبارت ساده به این عارضه”سرطان پوست” می گویند که این کافی نیست و گمراه کننده است و شرح دقیق تر آن این است:”ملانوما توموری است که از پوست شروع می شود و می تواند به جاهای دیگر برود و منتشر شود، سرطانی است که از پوست شروع می شود و می تواند در اندام های دیگر عمومیت پیدا کند، سرطانی است که منشأ آن سلول های ملانوماسیت هستند که این سلول ها مسئول ایجاد رنگدانه ملانین می باشند و می توانند در مواردی حتی پس از یک هفته و گاهی پس از چند سال تکامل پیدا کنند و در مواردی مشکل ساز شوند.”
دکتر هاروی لوی رئیس بخش پوست و علوم مربوط به پوست در دانشگاه بریتیش کلمبیا و همچنین متخصص پوست در آژانس سرطان بریتیش کلمبیای کانادا می گوید: اگر این ضایعه برداشته نشود حمله بیماری آغاز می شود و شروع می کند به رفتن به نواحی عمقی تر پوست و تدریجا به مویرگهای خونی، به رشته های عصب و یا به سیستم لنفاوی وارد می شود و از این نواحی به بقیه قسمت های بدن بیمار دسترسی پیدا می کند. ملانوما از نقطه نظر شیوع در بین تومورهای پوست سومین رتبه را دارد و خطرناکترین آنها نیز هست و شیوع آن دارد زیادتر می شود. در سال های ۱۹۳۰ نسبت ابتلا به آن بین مردم آمریکای شمالی یک در ۱۵۰۰ نفر بود امروزه این نسبت یک در ۶۳ است. این میزان در کانادا کمتر است و برای خانم ها یک در ۹۰ است.
مؤسسه سرطان کانادا گمان می کند که در سال ۲۰۱۶ شش هزاروهشتصد نفر مبتلا به این بیماری تشخیص داده شده باشند. در صورتی که خود را در مقابل اشعه خورشید محافظت کنیم میزان بالا رفتن آمار مبتلایان کاهش می یابد. همه می دانیم کرم های ضد آفتاب در پیشگیری از این عارضه مؤثر هستند. این نظر دکتر Elaine McWhirter سرطان شناس متخصص ملانوما در مرکز سرطان جوراوینسکی (Juravinski) در همیلتون و استاد وابسته در دانشگاه مک مستر و عضو هیئت مدیره و رئیس مرکز ملانومای کانادا است که به اشعه خورشید و جلوگیری از اثر سوء آن با استفاده از کرم های ضد آفتاب اشاره می کند.
تصور می شود ۹۰درصد مبتلایان در معرض اشعه UV (ماوراء بنفش خورشید( بوده اند و سابقه تاول زدن پوست و آفتاب سوختگی داشته اند. UV می تواند به DNA سلول های پوست صدمه بزند و موجب جهش (موتاسیون) و در نهایت سرطانی شدن سلول پوستی شود. آن چه که بیشتر موجب ایجاد این بیماری می شود برنزه کردن پوست است که سازمان بهداشت جهانی آن را سرطانزا می داند، در صورتی که در کانادایی هایی که امروزه خود را در مقابل اشعه خورشید محافظت می کنند، باز هم سرطان پوست دیده شود، به علت ضربه آفتاب در جوانی آنهاست که در سالهای دور بدون محافظت در معرض UV خورشید قرار می گرفته اند.
ناتالی می گوید که هیچگاه آفتاب نمی گرفته است و زمانی که او جوان بوده آفتاب گرفتن مرسوم نبوده است، با وجود این او به طور اتفاقی سوختگی پوست پیدا کرده است.
ملانومای او درجه یک بود بدین معنی که ضخامت آن یک میلیمتر بود و باز و منتشر هم نشده بود و برداشتن آن بسیار ساده بود. جراح او عمل را رضایتبخش خوانده و گفته بود که احتمال برگشت بیماری بسیار کم به نظر می رسد. ناتالی وقتی که هشت سال بعد برای چک آپ بعد از عمل می رفت، گفت “احساس کردم مثل این که گلوله ای به من اصابت کرده باشد.” اما خصوصیت ملانوما این است که رفتار آن غیرقابل پیش بینی است. در سال ۲۰۰۸ ناتالی به سردردی مبتلا شد که تصور می کرد مربوط به سینوس هایش باشد. پیشرفت بیماری به طرف بدتر شدن می رفت تا این که این قدر بدتر شد که دید او هم تار شد و حالت استفراغ هم پیدا کرد. در دسامبر ۲۰۰۹ از او یک “سی تی اسکن” گرفتند که در مغز تومور کوچکی مشاهده شد. سرطان پوست داشت منتشر می شد و به جاهای دیگر بدن می رفت و بالاخره به جراحی دیگری نیاز پیدا کردند.
ناتالی می گوید:”اول فکر می کردم که مهم نیست و بعد از عمل مغز، سالم و عالی خواهم بود ولی به سرعت فهمیدم که فکرم اشتباه بوده و این سرطان بعد از عمل برخواهد گشت و من با یک تومور زندگی خواهم کرد و این بیماری درمان نخواهد شد. حالا دیگر تومور پوستی او درجه ۴ و ملانومای متاستازی شده بود.
دکتر مک ویرتر می گوید: به ندرت مشاهده می کنیم که عارضه خیلی دیر عود کند، اکثریت عودها بین دو تا سه سال پس از جراحی اتفاق می افتند. اگر بیماری می تواند چند دهه پس از آن که به نظر می رسد درمان شده زندگی کند و عود رخ ندهد علتش هنوز به صورت یک راز باقی مانده است. این دوره طولانی که بیمار علائمی هم نشان نمی دهد”دوره خوابیدن” تومور نامیده می شود. دکتر مک ویرتر شرح می دهد که ممکن است چند سلول میکروسکوپی قبل از برداشت تومور فرار کنند و برداشته نشوند و به نظر می رسد سیستم ایمنی این سلول ها را برای دوره ای طولانی تحت کنترل خود می گیرد و این همان چیزی است که در مورد ناتالی اتفاق افتاده است. چند سلول سرطانی جامانده بودند و مخفی شده بودند و برای چند سال در رکود و خواب بودند، عاملی که موجب دوباره فعال شدن و بیدار شدن سلول های سرطانی می شود هنوز به طور کامل شناخته نشده است. با این که جراح، تومور مغز ناتالی را با موفقیت برداشت بعدا تومورهای دیگری در نقاط دیگر بدن ناتالی پیدا شدند. در ریه او لکه هایی پیدا شدند که با جراحی برداشته شدند. در طول سالها، عودهای مکرر تومورها در بدن او اتفاق افتاد که ناتالی حساب آنها از دستش در رفته است. او برای وجود تومورهای کوچکی در مغزش تحت درمان قرار می گرفت. ناتالی می گوید درگیری با ملانوما به حالت “بالا پائین” و بالا پائین رفتن های مکرر است که باید دیگر با آن کنار می آمدم و بالاخره بین من و بیماری صلح و سازشی پیدا شد.
اگر ملانوما زود شناخته شود درمان آن ممکن است. در مورد نوع درجه یک آن یک دوره ۵ساله نسبت زنده ماندن ۸۸ تا ۹۵درصد است و این نظر دکتر مک ویرتور است. او اضافه می کند اگر تومور پخش شود وضع چنین نیست.
دکتر مارکوس باتلر سرطان شناس مرکز سرطان پرنسس مارگارت تورنتو می گوید: “در مورد درمان پذیری ملانومای درجه ۴ شانس زندگی ۵ ساله فقط ۵ درصد است.”
دکتر ماریوز ساچیازکو رئیس مؤسسه بیماری های پوست کانادا و متخصص پوست در ادمونتون می گوید: “این وضع حتی تا دهه گذشته تغییری نکرده بود ولی امروزه نشانه هایی دیده می شود که به ما اجازه می دهد خوش بین تر باشیم.” او اضافه می کند “فقط در چند سال گذشته، چند مورد درمان ملانومای درجه ۳ و ۴ انجام شده است و وضع نسبت به حالت ناامیدکننده قبلی بهتر شده است.”
دکتر مک ویرتر می گوید: “تغییر دهنده های بازی، شامل داروهای ایمونوتراپی است که ایست بازدارنده نام گرفته اند و موجب آزاد شدن قدرت سیستم ایمنی می شوند، به طور طبیعی هر زمانی که یک مهاجم پیدا شود سیستم ایمنی ما برانگیخته می شود تا آن را دفع کند، اما بعدا عملیات این سیستم فروکش می کند. بنابراین جنگ بین مهاجم و مدافع وضع ثابتی ندارد. آن چه “مهارکننده ها” انجام می دهند این است که ترمزها را از روی سیستم ایمنی برمی دارند و سیستم ایمنی از حالت خاموشی بیدار شده و فعال می شود و در این روند سلول لنفوسیت “تی” خون نقش دارد.
البته این داروها عوارض جانبی متعددی نظیر درد مفاصل، خارش، نارسایی غده تیروئید، و به میزان کمتر نسبت به این ها، از ایجاد مشکلاتی در ریه ها، کبد و کلیه ها می توان نام برد. با وجود این همه عوارض جانبی، نفع این دسته داروها از ضرر آنها در درمان ملانومای پیشرفته بیشتر است.
در این بحث نظر اصلی چگونگی بیماری و افت و خیزهای آن است و قصد مطرح کردن درمان های آن را نداریم، با این همه ذکر بسیار مختصری از نام داروها می کنیم و سریعا از کنار آن رد می شویم که توجه ما آزمایشگاهیان فقط به تشخیص است و با درمان هیچ کاری نداریم.

مؤثرترین این داروها pembrolizumab و nivolumab هستند.
رویکرد تازه دیگر در درمان ملانوما “هدف درمانی” است، می دانیم که در شیمی درمانی سلول های سالم هم با سلول های سرطانی با هم نابود می شوند، در حالی که داروهای “هدف درمانی” فقط سلول های هدف یعنی سرطانی را می کشند و با سلول های سالم کاری ندارند و این امتیازی است که آنها را از شیمی درمانی متمایز می کند. داروهای هدف درمانی شامل dabrafenib و trametinib هستند.
دکتر مک ویرتر می گوید ترکیب داروهای هدف درمانی بسیار مؤثرتر است و عوارض جانبی آنها نیز کمتر است. به طور کلی پزشکان دریافته اند ترکیب داروهای ایمونوتراپی با داروهای هدف درمانی و “ایست بازدارنده ها” بسیار موثرتر است و به بیمار کمک می کند که طول عمر بیشتری داشته باشد. با این نوع درمان ها در کانادا برای افزایش طول عمر بیماران موفقیت های زیادی به دست آمده و نسبت طول عمر بیماران مرحله ۴ هم به ۱۰ الی ۱۹ درصد رسیده است.
دکتر باتلر می گوید: مشاهده کرده ایم که شانس طول عمر بیماران ۵ سال بیشتر شده است. درمان کلمه ای است که مشتاقیم آن را به کار بریم، اما در حقیقت ما بیمارانی با درجه ۴ داریم که به نظر می رسد درمان شده اند. بسیاری از اسکن های جدید ناتالی نشان داده که یک جفت از تومورهای مغز او کاهش یافته اند و به خاطر درمان با داروهای ایمونوتراپی است که به آن خوب جواب می دهد، اما او نیاز دارد تومورهایش به طور کامل درمان شوند. بنابراین در مورد ملانوما درمان نسبی است و مطلق نیست و در حقیقت با درمان، بیماری به صورت مزمن درمی آید نه این که کاملا درمان شود. با این همه ناتالی از درمانها، مراقبت ها و خدمات پزشکی که دریافت داشته راضی و سپاسگزار است از این که پیشرفت ها در این زمینه موجب شده دیگران نیز مثل او شانس بیشتری پیدا کرده اند.
او می گوید تا چند سال قبل چنین داروهایی وجود نداشت و حالا بیماران از آنها بهره مند هستند.
لازم است که در پایان به طور مختصر به پیشگیری بپردازیم که بسیار هم با اهمیت است.
به طور طبیعی پوست های برنزه در برابر تومورهای پوستی مصون هستند. دکتر هاروی لوئی از دانشگاه بریتیش کلمبیا در مقاله ای که در سال ۲۰۱۶ در مجله آکادمی امریکایی بیماری های پوست چاپ شد ذکر کرده که در حالی که ملانوما در قفقاز بسیار شایع است اشخاص رنگین پوست بخصوص امریکایی- افریقایی ها بسیار کمتر به آن مبتلا می شوند. دوری از اشعه خورشید بهترین راه محافظت در مقابل ملانوماست. دکتر لوئی می گوید استفاده از کرم های ضد آفتاب خوب است ولی همه چیز نیست، به عبارت دیگر این طور نیست که با استفاده از آنها کاملا مصون شده ایم مثل این است که در رانندگی کمربند ایمنی بسته ایم و تصور کنیم دیگر هیچ خطری ما را تهدید نمی کند و می توانیم دیوانه وار رانندگی کنیم. با داشتن کمربند احتیاط هم لازم است.
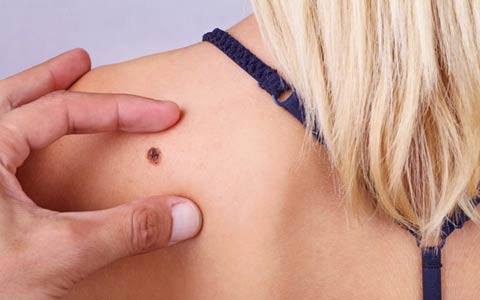
ما با مصرف کرم ضد آفتاب باید خودمان را از آفتاب محافظت کنیم، از کلاه استفاده کنیم و بدن مان را با لباس بپوشانیم. اگر بدن مان با آفتاب نسوخته فکر نکنیم که صدمه ای ندیده ایم حتی یک لک قهوه ای مایل به زرد نیز ممکن است مقدمه سرطان پوست باشد. هر صدمه ای که به DNA برسد می تواند به سرطان پوست منجر شود. باید بدانیم UVB که سوختگی ایجاد می کند و UVA که سوختگی نمی دهد هر دو می توانند سرطان زا و مخرب باشند. گفته می شود بسیاری از کسانی که به ملانوما مبتلا شده اند بیماری را خودشان یا نزدیکانشان تشخیص داده اند نه پزشکان، بنابراین توصیه می شود پوست خودتان را با روش ABCDE که در زیر آن را توضیح می دهیم، بررسی کنید و فراموش نکنید به جاهایی که بررسی مشکل است مانند پشت توجه داشته باشید و به هر وسیله ای که می توانید مکرر آنها را زیر نظر داشته باشید.
روش ABCDA
Asymmetry -A(تقارن) خال ملانوما اغلب یک پارچه است و حالت قرنیه دارد.
-B Borders (لبه های خال) خال های کهنه صاف و دارای لبه متمایز هستند در صورتی که ملانوما نامنظم و خراب شده به نظر می رسد.
-C Color رنگ خال های خوش خیم سایه دار به نظر می رسند در حالی که ملانوما می تواند به رنگ های قرمز، خاکستری، سفید، سیاه، و قهوه ای باشد.
D – Diameter (اندازه خال) ضایعات ملانوما اغلب (نه همیشه) بیش از ۶ میلیمتر قطر دارند.
Evolution- E (تغییر شکل) اگر خالی تغییر شکل، تغییر رنگ، تغییر اندازه دهد یا علائمی نظیر خونریزی یا احساس خارش داشته باشد به پزشک مراجعه کنید. به طور خلاصه اگر یک خال شما مثل “اردک زشت بین اردک های زیبا” بود و بین بقیه خالها زشت بود آن را جدی بگیرید.
*دکتر خسرو نیستانی متخصص علوم آزمایشگاهی بالینی