ضایعات پا در دیابتی ها از عوارض مزمن دیابت هستند که زیاد دیده می شوند که با عوارض مرگ و میر قابل توجه همراه است و مسئول هزینه های بالای اقتصادی و انسانی است. اگر چه مکانیسم های فیزیوپاتولوژیک در تولید زخم بهتر شناخته شده است شدت آن عمدتا مربوط به تشخیص و عدم مراقبت کلی است. ساماندهی مراقبت در یک ساختار تخصصی با استفاده از یک تیم متخصص مختلف پیش آگهی این پاتولوژی را به میزان قابل توجهی بهبود می بخشد و هدف کاهش تعداد قطع عضو است، که مسئول مرگ و میر بالای بیماران است.
نتیجه مطالعات اپیدمیولوژیکی
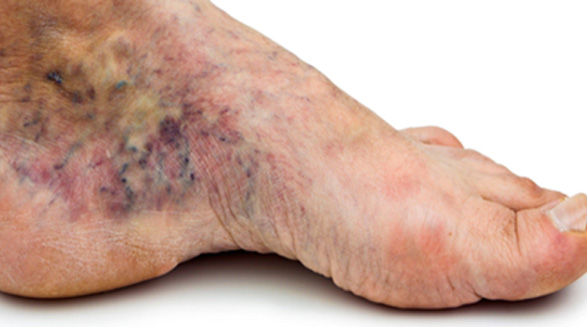
۱۲ تا ۱۵ درصد دیابتی ها دچار زخم در پا می شوند و شیوع آن با بالا رفتن سن افزایش پیدا می کند و پس از هشتاد سالگی بیشتر از ۱۵درصد است.
خطر ابتلا به قطع عضو در دیابتی ها ۱۴ برابر مردم عادی است و به طور کلی ۱۵ درصد دیابتی ها دچار قطع عضو می شوند. ۵۶درصد در ۵ سال بعد از قطع عضو اول و ۴۰ تا۵۰ درصد بیماران در عرض ۵ سال بعدی فوت می کنند. از نظر اقتصادی هزینه درمان زخم بستگی به شدت آن بین۱۰ تا ۲۰هزار یورو در فرانسه است و هزینه ی قطع عضو در حدود ۳۲هزار یوروست که البته بستگی به مدت بستری شدن بیمار دارد و سالی ۸درصد به آن اضافه می شود.
نتیجه مطالعات فیزیوپاتولوژیکی
از نظر فیزیوپاتولوژیکی سه مکانیسم اصلی منشأء یا در پیشرفت و تکامل یک اختلال تروفیک شرکت می کنند. نروپاتی محیطی- سرخرگی اندام تحتانی و عفونت
نروپاتی حسی یا حرکتی اختلالی است که در بیماران دیابتی زیاد دیده می شود و به طور متوسط ۳۰درصد دیابتی ها به آن دچار می شوند و مسئول ۶۰ تا ۸۰درصد زخم های دیابتی است.
نروپاتی باعث می شود که بیمار دیابتی گرما و فشار و درد را حس نکند و مسئول زخم های بدون درد است. از بین رفتن پیام های هشداردهنده باعث تأخیر در تشخیص و دست کم گرفتن شدت زخم است و باعث تغییر شکل ساختمانی پا و ایجاد نقاط جدیدی در تحمل فشار می شود.
این نقاطی که فشار زیادی را تحمل می کنند معمولا در زیر پنجه پا باعث تولید ضخیم شدن پوست همراه با سلول های مرده که به فارسی به آن پینه می گوییم می شود و این پینه ها باعث خشکی پوست می شوند و میکروتروماتیسم هایی تولید می کنند که همراه یک ایسکمی نسجی عامل اصلی تولید زخم است.
صدمه دیدن مویرگهای سرخرگی و سیاهرگی که مرتبط با آسیب های عصبی است باعث ایسکمی بافتی به علت عدم دریافت خون می شود. صدمات عصبی در نقاطی است که فشار زیاد روی آن وارد می شود یا اصطکاک مهم وجود دارد مثل لبه کناری یا زیری انگشت های پا. هایپرکراتوز یا ضخیم شدن پوست مرحله اول در ایجاد زخم های عمیق تر است و همین طور باعث فشار زیاد و ایجاد پارگی های بسیار کوچک پوستی می شود که کمک به عفونی شدن می کند که در مرحله اول مشخص نمی شود و سطحی است و سپس به علت گسترش به سمت بافت عمیق، منشأ ضایعات شدید بافت های عمیق مثل استخوان، تاندون و مفصل می شود.
نقش ایسکمی
آرتروپاتی اندام تحتانی در بیماران دیابتی شایع تراست این بیماری به تصلب شرایین اولیه مربوط می شود که بر اثر همراهی عوامل دیگر تولید خطر برای عروق مثل سیگار، بالا بودن فشار خون سرخرگی و بالا بودن میزان کلسترول در خون تشدید می شود.
آسیب سرخرگی اکثرا بر روی سرخرگ رانی عمیق و سرخرگ های قدامی و خلفی ساق پا دیده می شوند.
اختلالات تروفیک ایسکمیک توسط گانگرن خشک یا مرطوب با گسترش به بافت های عمیق مشخص می شود. مکان های ترجیحی مربوط به مناطق در معرض خطر است مثل لبه بیرونی پا- زیر پنجه پا و زیر انگشتان پا- این نوع ضایعات می تواند بسیار دردناک باشد اما حضور همزمان نوروپاتی اغلب باعث می شود که شخص درد را کم و یا اصلا احساس نکند.
نقش عفونت
عفونت یک عامل تولید کننده زخم نیست اما نقش تشدید کننده را دارد و باعث بستری شدن بیمار می شود. فلور غالبا پولی میکروبی است و بیشترین میکروب های موجود در آن استافیلوکوک طلایی، باسیل های گرم منفی و بیهوازی هستند. نوع میکروب به عمق زخم و گسترش سلولیت در اطراف آن بستگی دارد. شناسایی آنها نیاز به یک نمونه برداری عمیق دارد، وقتی امکان آن وجود دارد مثل برداشتن یک مجموعه چرکی یا بیوسی استخوان.
صدمات مزمن باعث اشکال در تشخیص یک استئیت مزمن می شوند. وجود یک تماس استخوانی در معاینه بالینی حتی در صورت عدم وجود تصویر مشخص در رادیوگرافی استاندارد پیش بینی کننده استئیت حاد است. بعضی از آزمایشات ایزوتوبی یا تصویربرداری MRI برای تأئید تشخیص بسیار مفید هستند.
اصول درمانی
به توصیه های منتشر شده توسط متخصصین عالی بهداشت در سال 2007 در صورت تشخیص یک زخم پا در نزد یک بیمار دیابتیک این اقدامات فوری باید رعایت شوند:
جستجو، شناسایی و حذف عامل تولید زخم جسم خارجی- کفش ها- ناخن ها
بیمار باید استراحت کند و فشار از پا برداشته شود
پزشک باید بیمار را به یک تیم با تخصص های مختلف در عرض ۴۸ ساعت معرفی کند.
در صورتی که علائم عفونت گسترده، یا وجود چند زخم عفونی دیده شود باید فوری در بیمارستان بستری شود
در بیشتر مواقع هیچ نشانه فوری برای آنتی بیوتیک درمانی یا قطع عضو وجود ندارد.

مدیریت درمان زخم
ارزیابی اولیه
ارزیابی اولیه نوع و پیشرفت و پیش آگاهی زخم، روش درمانی را مشخص می کند
تجزیه و تحلیل بالینی
مدت زمانی که زخم ایجاد شده (سن زخم)، پیشرفت آن و درمان هایی که تا به حال انجام شده
ظاهر زخم، اندازه و عمق آن. با استفاده از یک میله یا سوند جستجو می شود که آیا صدمه استخوانی یا یک سوراخ عمیق وجود دارد یا نه؟
جستجوی علائم التهابی موضعی، التهاب پیرامونی، وجود چرک، آدنوپاتی، تب
باید بیمار برای مطالعات عروقی آزمایش شود.
اگر فشار اکسیژن در نسوج بالاتر از ۳۰میلی متر جیوه باشد بهبودی خود به خود امکان پذیر است و درمان های محلی انجام می شود.
اگر فشار اکسیژن در نسوج کمتر از ۳۰میلی متر جیوه باشد شناخت بیشتر از وضعیت سرخرگی به سرعت مورد نیاز است، تا مشخص شود چکار باید کرد تا عروق خونی جدید ایجاد شوند.
این ارزیابی نشان دهنده درجه زخم در جدول مربوط به زخم و میزان ایسکمی و پیش آگهی بهبودی است.
مدیریت یک زخم با وجود نروپاتی
درمان های محلی
در صورت عدم وجود ایسکمی بافت ها
تمیز کردن محل زخم با برداشتن هایپرکراتوز و بافت های صدمه دیده یا عفونی شده
انجام پانسمان های روزانه برای پاکسازی زخم و تقویت جوانه زدن بافت ها
تمیز کردن زخم با سرم فیزیولوژیک. درهمه موارد رعایت بهداشت کامل لازم است که اغلب به کمک یک پرستار احتیاج دارد
گذاشتن یک پانسمان چرب یا غیر چسبنده
درمان عفونت
درمان آنتی بیوتیکی بعد از ظهور علائم بالینی عفونت و پس از انجام نمونه برداری باکتریولوژیک عمیق انجام می شود و باید ترجیحا روی استافیلوکوک طلائی و باکتری های بیهوازی موثر باشد و با آنتی بیوگرام موافق باشد.
آنتی بیوتیکهایی که بیشتر مورد استفاده قرار می گیرندAmoxicillin / Clavulanic acid وfluoroquinolones ها هستند ومدت زمان درمان نباید کمتر از ده روز باشد. اگر استئیت مزمن وجود دارد و مدت زمان مصرف آنتی بیوتیک ها بسیار طولانی باشد، قطع درمان باید با توجه به پارامترهای کلینیکی مثل پیشرفت زخم- علائم التهاب- نمونه برداری های باکتریولوژیک عمیق و پارامترهای بیولوژیکی باشد.
وسائل کم کننده فشار بر روی زخم
این وسائل بسیار ضروری هستند و هدف آن محافظت از زخم و مخصوصا فشار غیرطبیعی در ناحیه زخم است. کاهش فعالیت های پیاده روی و ایستادن، اجباری است. در ضمن باید دوره استراحت را بیشتر کرد.
در حین درمان سرپایی برای حذف آسیب های مکرر استفاده از کفش و چکمه های مخصوص و از همه بهتر گچ گرفتن پای بیمار و پس از آن استفاده از کفی های پزشکی مخصوص که برای پای شخص بیمار تهیه شده و باعث می شود فشار یکسان به پای بیمار وارد شود، لازم است.
کنترل متابولیک
ارزیابی دیابت و پیامدهای آن نباید از نظر دور شود. وجود عوارض احشائی مرتبط ممکن است جهت گیری درمانی را تحت تأثیر قرار دهد. کنترل و تعادل میزان قند خون همیشه لازم است و باعث تشدید درمان می شود مخصوصا انسولین درمانی در دیابت نوع ۳
درمان های همراه
هدف آن سرعت بخشیدن به روند بهبود هستند
مدیریت یک زخم با منشأء ایسکمیک
ظهور و پیدا شدن یک زخم با منشأ اسکیمیک نیاز فوری به اکتشاف وضع عروق برای بحث در مورد تجدید عروق دارد. بازگرداندن اکسیژن رسانی به بافت ها برای مدیریت و بهبود موضعی زخم یک الویت است. فشار خون در ناحیه مچ پا و یا انگشت شست پا- فشار اکسیژن در بافت ها و اکوگرافی داپلر باید در نظر گرفته شوند.
برای ارزیابی یک آرتریوگرفی اندام تحتانی با هدف پیش درمانی، اغلب لازم می شود. تا چگونگی روش های تجدید عروق مورد مطالعه قرار بگیرد خواه رادیولوژیک توسط انژیوپلاستی باشد یا جراحی توسط بای پاس (پونتاژ).
برخی از ضایعات ممکن است احتیاج به اکسیژن درمانی هایپر بار برای بهبود اکسیژن رسانی به بافت ها داشته باشد.
سازمان دهی مدیریت درمان ضایعات وارده
مدیریت صدمات وارده به پا برای یک بیمار دیابتی نیاز به همراهی مهارت های رشته های تخصصی مختلف دارد که شامل مهارت های پزشکی، جراحی، پرستاری و پدولوژیکی است.
هماهنگی تخصصی چند رشته ای امکان مراقبت بهتر را فراهم می کند و اثربخشی خود را در کاهش بروز قطع عضو نشان داده است.
مدیریت کلی درمان دیابت و زخم دیابتیک شانس بهبودی بیماران را افزایش می دهد و این درمان ها اغلب به صورت سرپایی انجام می شوند و باعث کاهش تعداد- مدت و هزینه بستری شدن می شوند.
پیشگیری
جدی بودن ضایعات و مشکلات مراقبت از آن ها نیاز به وسائل پیشگیری دارد و این پیشگیری اثر بخشی خود را در کاهش تعداد و شدت ضایعات و پیامدهای ناشی از آن مثل قطع عضو و بستری شدن در بیمارستان نشان داده اند.
این پیشگیری باید با در نظر گرفتن درجه خطر ضایعه برای هر بیمار تطبیق یابد و شامل پنج مرحله است:
– معاینه مرتب پاها و کفش ها توسط بیمار، همراهان او، و مخصوصا درمان گران برای تشخیص زودرس زخم ها و ناهنجاری های قبل از آسیب
– شناسایی بیمارانی که در خطر بالا هستند با توجه به جدول طبقه بندی بین المللی از طریق استفاده از مونوفیلمنت و گرفتن نبض
– آموزش بیماران، همراهان و درمانگران با هدف شناسایی موقعیت های ضایعات خطرناک و نگرش های محافظت از پا مثل:
بهداشت پا و کوتاه کردن ناخن ها
کفش های مناسب
درمان ناهنجاری های در معرض خطر توسط متخصص پا
بیمارانی که در خطر بالا قرار دارند (درجه ۲ و ۳) باید ارزیابی و درمان و بهداشت پدولوژیک داشته باشند.




